| MENU: |
|---|
| ASSUNTOS M�DICOS GERAIS: |
|---|
| ASSUNTOS PARA OS PROFISSIONAIS DAS �REAS DE SA�DE E AFINS: |
|---|
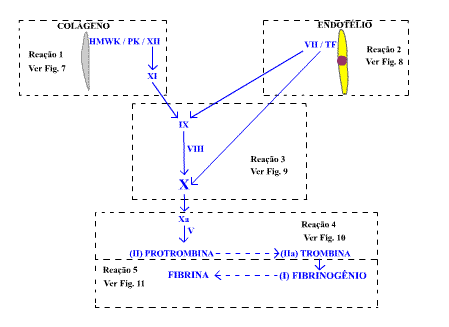
Mecanismo da coagulação
Figura 6. Esquema geral do mecanismo de coagulação. São
destacadas cinco reações que, no texto a seguir, serão detalhadas e representadas
esquematicamente.
A ativação do mecanismo de coagulação tem inicio por duas vias diferentes: 1 - via intrínseca
e 2 - via extrínseca. Essas duas vias correspondem, respectivamente, às reações 1 e 2 descritas
abaixo. Figura 7. (Reação 1)
HMWK = Cininogênio de alto peso molecular.
PK = Pré-Calicreina.
K = Calicreina
Ao se unir à fibrila de colágeno, o FXII forma um complexo com o cininogênio de alto peso
molecular (HMWK) e com a pré-calicreina (PK). Na união do FXII com o HMWK e o colágeno, o FXII
é ativado (FXIIa). O FXIIa ativa o FXI que, por sua vez, ativa outros fatores da coagulação.
O FXIa também ativa a PK e a transforma em calicreina (K) que acelera a ativação do FXII.
Na Figura 6 apresentamos um esquema global e simplificado do mecanismo da coagulação.
A denominação de via intrínseca deriva do fato de que na ativação tomam parte, apenas, os
fatores circulantes da coagulação, enquanto na via extrínseca um fator não circulante - fator
tecidual (TF), proveniente da célula endotelial, é o desencadeante.
Reação 1: conhecida por via intrínseca ou por fase de contato da
coagulação. Começa quando o FXII se une à fibrila de colágeno sub-endotelial que fica exposta
após lesão do vaso sangüíneo (Figura 7).

É importante ressaltar que esse início da ativação da coagulação (caminho intrínseco) pelos
fatores contato que levam à ativação do FXI não é o mais importante para a ativação do restante
do mecanismo. A razão para isso está em que a deficiência dos fatores contato não leva a doenças
hemorrágicas, e conhecemos um outro inicio da ativação do mecanismo da coagulação que será
descrito a seguir.
Reação 2: conhecida por via extrínseca. Depende de um fator
não-circulante - fator tecidual (TF) - que é uma lipoproteina que faz parte das membranas
celulares.
Quando a célula endotelial sofre lesão, expõe o TF que ativa o FVII na presença do cálcio
(Figura 8).
Fica então formado um complexo com a participação do TF, FVII e do cálcio.

Figura 8. (Reação 2) TF = fator tecidual. Ca = cálcio.
Reação 3: Como pode ser visto na Figura 9, essa reação é o ponto de convergência das duas reações descritas anteriormente.

Figura 9. (Reação 3) Ativação do FX. Detalhes no texto.
Nesse ponto, o FVIIa gerado durante a reação dos fatores do caminho extrínseco, e o FXIa gerado
pelos fatores do caminho intrínseco, vão ativar os fatores IX e X com a participação do FVIII.
Nessa reação forma-se um complexo onde os fatores IX e X estão ligados pelo cálcio a
fosfolipídios de membrana celular.
Desse modo, a geração do FXa é conseqüência da ativação dos dois caminhos (intrínseco e
extrínseco) que iniciam a coagulação sangüínea.
Reação 4: nessa fase, como pode ser visto na Figura 10, será gerada a
trombina, o agente principal da coagulação sangüínea.

Figura 10. (Reação 4) Ativação da protrombina (FII). Detalhes no texto.
A geração da trombina que decorre da ação do FXa sobre a protrombina (FII), com a participação
do FV e do cálcio, se faz na presença de fosfolipídio em laboratório, ou do fosfolipídio da
membrana de qualquer célula. Entretanto, quando essa reação acontece na membrana plaquetária,
a geração da trombina é acelerada milhares de vezes.
Reação 5: como é visto na Figura 11, a trombina é o pivô da coagulação
sangüínea com ação em múltiplos pontos no processo hemostático.

Figura 11. (Reação 5) Ação da trombina. Pq = plaqueta. Detalhes no texto.
Além da ativação das plaquetas no trombo hemostático, a trombina ativa os fatores V, VIII, XIII
e atua sobre o fibrinogênio. Na ação sobre o fibrinogênio, há liberação de fibrinopeptídios A e
B gerando os monômeros de fibrina. Os monômeros de fibrina ligam-se longitudinalmente e
lateralmente formando os polímeros de fibrina. Essa fibrina formada é conhecida por fibrina
solúvel porque, os monômeros que a formam estão ligados por pontes de hidrogênio. Com esse tipo
de ligação, a fibrina dissolve-se facilmente em solução de uréia.
Nesse ponto, é importantíssima a atuação do FXIIIa pois, graças a esse fator, os monômeros de
fibrina ficarão ligados covalentemente, o que confere insolubilidade à fibrina. Daí decorre a
designação de fibrina estável.
Mostramos até agora como o organismo é capaz de construir um trombo hemostático efetivo. Todas
as reações referidas têm lugar no microambiente hemostático e, a quantidade de trombina gerada
nesse local possui o potencial para coagular todo o sangue circulante. Desse modo, a difusão
da trombina, e de outros fatores ativados, precisa ser impedida para que não se estenda para a
circulação sangüínea e, caso isso venha a ocorrer, é importante que essas substâncias sejam
neutralizadas.
Para que tudo isso não aconteça, o organismo lança mão de importantes mecanismos que serão
comentados no item sobre anticoagulaçao.
Anticoagulação
Ação anticoagulante da fibrina: já no próprio trombo hemostático, a fibrina
apresenta intensa ação protetora impedindo que grande parte da trombina escape desse local.
Para se ter idéia dessa ação protetora, a fibrina formada na coagulação de 1 ml de plasma
absorve 1.000 U de trombina.
Ação protetora do fluxo sangüíneo: a trombina e os demais fatores da
coagulação, que escapam do micro-ambiente hemostático, são diluídos na corrente sangüínea o
que os impede de agir e, além disso, os tornam vulneráveis à inativação.
Ação protetora do sistema reticuloendotelial: as células do sistema
reticuloendotelial afastam da circulação, por meio da fagocitose, qualquer material com
capacidade de ativar os fatores da coagulação (material tromboplástico), procedendo do mesmo
modo com a fibrina e com seus produtos de degradação.
Inibidores da coagulação (anticoagulantes): os principais são a
Antitrombina III, as Proteínas C e S e o Inibidor da Via do Fator Tecidual (TFPI). Ver Figura 12.
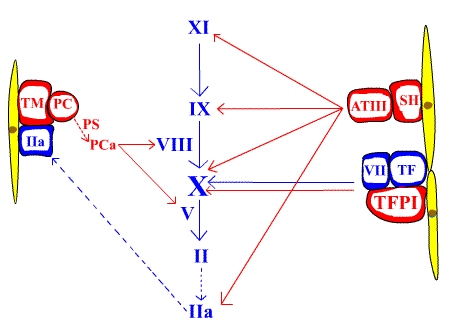
Figura 12. Em azul os fatores da coagulação e em vermelho os
anticoagulantes. SH = Sulfato de heparam. TFPI = Inibidor da via do fator tecidual. TF = Fator
tecidual. ATIII= Antitrombina III. TM = Trombomodulina. PC = Proteína C. PS = Proteína S.
A ATIII ao formar complexos com vários fatores da coagulação, particularmente com os fatores
II, IX, X e XI, os inativa. Essa inativação é potencializada pela heparina e pelo sulfato de
heparam (molécula semelhante à heparina que está presente na superfície da célula
endotelial).
A PC torna-se uma protease ativa ao formar um complexo com a TM (proteína presente na superfície
da célula endotelial) e o FIIa (trombina), sendo auxiliada pelo co-fator PS. A PCa promove a
proteólise dos fatores V e VIII inibindo, desse modo, a geração de trombina.
O TFPI forma um complexo com o TF e o FVII que inibe o FX.
Fibrinólise
Por fim, após a ação protetora dos anticoagulantes, a fibrina que for gerada fora do
microambiente hemostático e a fibrina do trombo hemostático, após cumprida sua função, serão
lisadas pela ativação do mecanismo fibrinolítico.
As enzimas, com função ativadora, que tomam parte no mecanismo fibrinolítico, são
serina-proteases por apresentarem um sítio ativo composto pelos aminoácidos: serina, ácido
aspártico e histidina. Já os inibidores do sistema fibrinolítico, são membros da superfamília
"serpin" (serine proteinase inhibitor). Elas têm como característica um sítio reativo específico
(Arg-X ou Lys-X) que, após clivagem pela sua enzima alvo, leva à formação de um complexo formado
pelo inibidor acoplado à enzima alvo.
O agente principal do sistema fibrinolítico é a plasmina. Segundo Collen, a designação de
sistema fibrinolítico é inadequada; isso porque a fibrinólise é apenas uma resultante da
atividade da plasmina. Outra resultante, também de grande importância, decorre de sua ação
sobre as matrizes metaloproteinases (MMPs) que têm a propriedade de degradar a matriz
extracelular (ECM).
Collen sugere a designação de Sistema do Plasminogênio ao invés de Sistema Fibrinolítico.
Como pode ser visto na Figura 13, a plasmina é gerada a partir do plasminogênio após ação dos
ativadores do plasminogênio: ativador do plasminogênio de tipo tecidual (t-PA) e ativador do
plasminogênio de tipo uroquinase (u-PA).
Na geração da plasmina pelo u-PA, esse ativador se liga ao seu receptor celular u-PAR que leva
à formação da MMP responsável pelos fenômenos de migração celular e remodelação tecidual.
Maiores detalhes sobre esse tipo de reação podem ser vistos no artigo de
[Collen, D.]

Figura 13. Em verde representamos os componentes de ativação e em vermelho
os de inibição. t-PA = Ativador do plasminogênio de tipo tecidual. u-PA = Ativador do
plasminogênio de tipo uroquinase. u-PAR = Receptor celular do u-PA. Alfa2-AP = Alfa2-Antiplasmina.
FDP = Produto de degradação da fibrina. PAI = Inibidor dos ativadores do plasminogênio.
MMP = Matriz metaloproteinase. ECM = Matriz extracelular. TIMP = Inibidor tecidual da
MMP.
Entretanto, a reação que se relaciona ao mecanismo hemostático, e que vamos descrever, é a
da fibrinólise. Nessa reação o plasminogênio é transformado em plasmina pela ação do t-PA. A
plasmina, ao atuar sobre a fibrina, gera os produtos de degradação da fibrina (FDP).
Há distinção na intensidade de ação dos componentes do sistema fibrinolítico na dependência do
meio em que atuam, se na superfície da fibrina (fase sólida) ou no sangue circulante
(fase líquida). Na Figura 14 representamos na parte superior a fase líquida e na inferior a
fase sólida.

Figura 14. PG = Plasminogênio. FDP = Produto de degradação da fibrina.
t-PA = Ativador, de tipo tecidual, do plasminogênio. Alfa2-AP = Alfa2-Antiplasmina.
O t-PA apresenta alta afinidade pelo plasminogênio na superfície da fibrina e baixa afinidade no
sangue circulante. Isso parece decorrer da facilitação da ligação do t-PA ao plasminogênio pela
fibrina.
O t-PA e o seu inibidor (PAI) são sintetizados e secretados pelas células endoteliais e são
depurados, rapidamente, pelo fígado. A célula endotelial tem a propriedade de promover a ligação
do plasminogênio e do t-PA à sua superfície e, por via do Anexin II, impede a reação das duas
substâncias.
O plasminogênio também se liga à membrana de outros tipos de células, além da célula endotelial,
entretanto, a Lipoproteina(a) [Lp(a)] compete com o plasminogênio nessa ligação, o que impede
sua ativação na superfície celular.
O t-PA ativa o plasminogênio na superfície da fibrina com intensidade 100 vezes maior do que no
sangue circulante (fase líquida), o que colabora para confinar a ação da plasmina, em casos de
normalidade, onde a fibrina é formada.
Por outro lado, a plasmina gerada e fixada na superfície da fibrina é protegida da rápida
inativação por parte da Alfa2-AP, o que não se verifica na fase líquida.
Há muito tempo é sabido que a trombina possui ação inibitória sobre a fibrinólise.
Essa ação inibitória é exercida por uma enzima que decorre da ativação de um zimogênio
(proenzima) pela trombina, tendo como cofator a trombomodulina.
Essa enzima foi identificada, recentemente, por cinco grupos de pesquisadores, independentemente.
Dentre esses pesquisadores está Laszlo Bajzar que se refere à molécula, com tal propriedade,
como "thrombin activatable fibrinolysis inhibitor (TAFI). Em alguns artigos a palavra
"activatable" é substituidada por "activable".
A ativação do TAFI acontece após a formação de um complexo ternário composto pela trombina
(enzima)/trombomodulina (cofator) / TAFI (substrato).
É sabido que o plasminogênio se liga às lisinas do carbono terminal da fibrina e, desse modo,
adquire uma conformação que possibilita sua maior ativação.
Segundo Bajzar, o TAFI ativado (TAFIa), provavelmente, inibe a fibrinólise ao catalizar a
remoção das lisinas do carbono terminal da fibrina, indispensavel para a ligação do
plasminogênio. Com a diminuição da quantidade de plasminogênio ligado à fibrina, a fibrinólise
também ficaria reduzida.
Para ver o artigo integral de Bajzar,
clique aqui.
Hemostasia 1 | Retornar ao índice

